В практике невролога довольно часто встречается такое состояние, как синдром грушевидной мышцы. Это болезненный спазм одной из мышц таза, вызывающий сдавливание седалищного нерва. Частота этого заболевания до сих пор обсуждается. Одни исследователи считают его достаточно редким, другие приписывают этому синдрому половину болей в ногах у пациентов с поясничным остеохондрозом. Практические врачи продолжают успешно лечить это заболевание. Правда, и здесь есть разные подходы. Синдром грушевидной мышцы обычно является доброкачественным заболеванием, но для успешного лечения требуются специальные методы лечения.
Факторы и механизмы развития синдрома
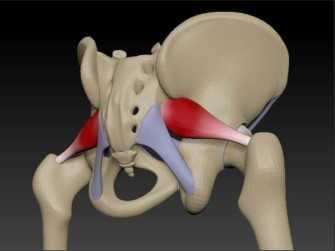
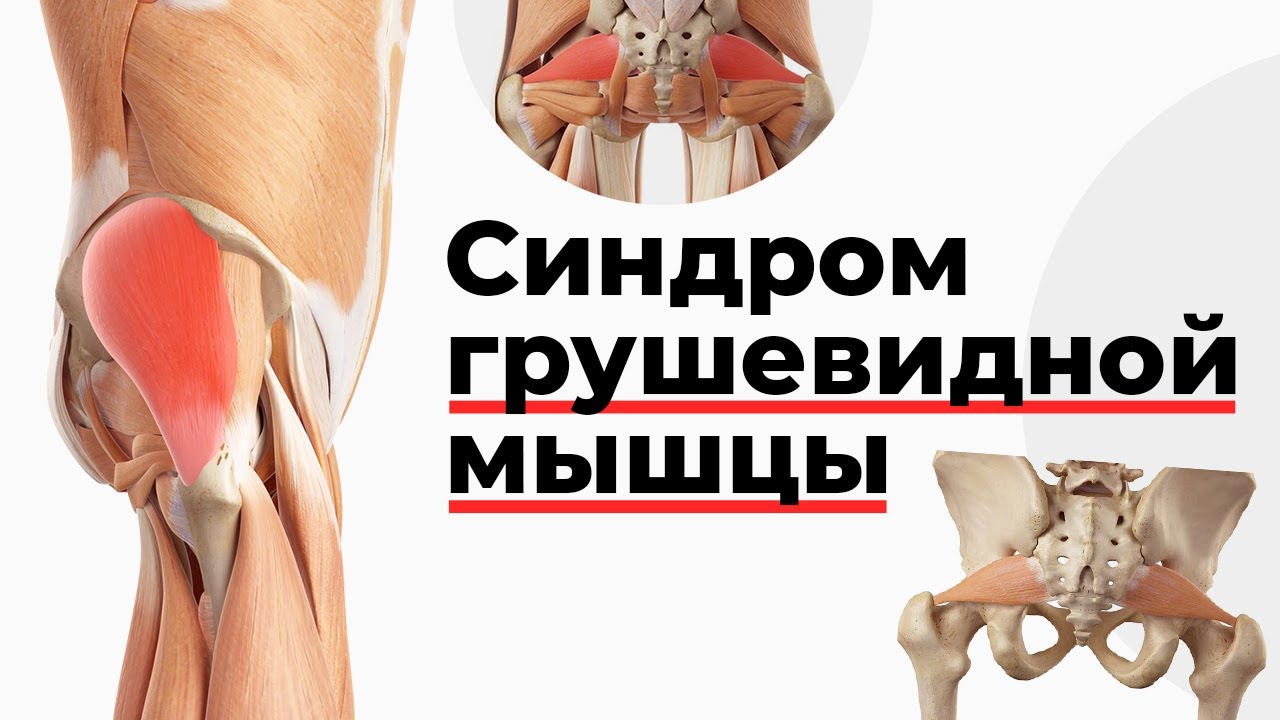
Грушевидная мышца относится к внутренней группе мышц таза. Его мышечные пучки отходят от внутренней поверхности крестца, затем проходят через отверстие в тазовой кости и прикрепляются к большому вертлу бедра. Эта мышца отводит ногу в сторону, предотвращает поворот бедра внутрь при ходьбе и удерживает головку бедра на месте.
Важным фактом является то, что сходящиеся пучки грушевидной мышцы заполняют просвет седалищного отверстия. Выше и ниже них расположены сосуды и нервы бедра. Если мышца перегружена, эти нервы и кровеносные сосуды могут быть сдавлены. Особенно поражается седалищный нерв, расположенный ниже грушевидной мышцы. Это самый большой нерв в человеческом теле. Его ветви иннервируют мышечную массу тазобедренного сустава, бедра и голени. Выход седалищного нерва из полости малого таза располагается примерно по центру ягодицы. Рядом проходит нижняя ягодичная артерия, которая также может быть сдавлена спазматической мышцей.
Индивидуальные особенности анатомии могут быть предрасполагающими факторами к развитию болезни. У некоторых людей грушевидная мышца чрезмерно развита и заполняет весь просвет седалищного отверстия. Примерно в одном из десяти случаев седалищный нерв проходит не из-под мышцы, а непосредственно между ее волокнами, что также может способствовать сжатию.
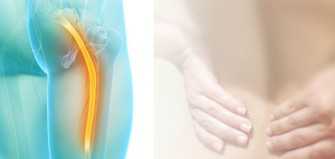
Расположение седалищного нерва
Причины, по которым развивается синдром грушевидной мышцы, можно разделить на две группы.
- Первичный, то есть связанный с самой мышцей.
- Вторичный, то есть связанный с заболеваниями соседних органов.
Основные причины включают мышечные травмы, такие как падение на ягодицы или неправильные инъекции, мышечные спазмы из-за длительного дискомфорта (мышечно-тонический синдром) и мышечные расстройства, такие как рабдомиома (отек мышечной ткани).
Вторичные причины – заболевания других органов, вызывающие рефлекторное повышение тонуса грушевидной мышцы. К ним относятся: корешковый синдром при поясничном остеохондрозе, заболевания и травматические изменения тазобедренного сустава, заболевания, расположенные в органах малого таза (мочевой пузырь, матка, простата).
Снять патологическое напряжение мышц и устранить синдром помогает лечение заболеваний соседних органов.
Синдром грушевидной мышцы вызывает значительное беспокойство у специалистов в области медицины. Врачи отмечают, что основными причинами этого состояния являются чрезмерные физические нагрузки, неправильная осанка и травмы. Патология возникает, когда грушевидная мышца, расположенная в области ягодиц, сжимает седалищный нерв, что приводит к болевым ощущениям и дискомфорту в нижних конечностях.
Медики подчеркивают, что часто синдром развивается у людей, занимающихся спортом, особенно бегунов и велосипедистов, а также у тех, кто ведет малоподвижный образ жизни. Важно отметить, что своевременная диагностика и комплексное лечение, включая физиотерапию и специальные упражнения, могут значительно улучшить состояние пациентов и предотвратить рецидивы. Врачи рекомендуют уделять внимание профилактическим мерам, таким как регулярные физические нагрузки и поддержание правильной осанки, что поможет избежать возникновения синдрома.

Симптомы и диагностика болезни
Все симптомы этого заболевания можно разделить на три группы по степени их развития. Это местные (местные) симптомы, которые напрямую вызваны мышечным спазмом, симптомами компрессии сосудов и симптомами компрессии нервов.
Мышечный спазм вызывает кислородное истощение мышечной ткани и накопление в ней кислых продуктов обмена веществ. Воздействуя на мышечные рецепторы, эти вещества вызывают боль. Синдром грушевидной мышцы характеризуется местной болью в ягодицах, которая распространяется в бедро, пах и тазобедренный сустав. Боль усиливается, когда человек ходит, сидит на корточках или стоит. Чтобы облегчить боль, пациенты могут лечь или сесть, и им станет легче, если они раздвинут ноги в сидячем положении.
Сдавление сосудов проявляется таким симптомом, как перемежающаяся хромота. Это означает, что человек, страдающий таким заболеванием, вынужден периодически останавливаться при ходьбе, так как боль в ногах при движении постепенно нарастает до невыносимого уровня. После отдыха боль исчезает, но когда движение возобновляется, снова возвращается.
Симптомы сдавления нервов в основном проявляются дискомфортом в ноге, снижением сухожильных рефлексов и мышечной слабостью. Нога может ощущаться онемением, жесткостью, ползанием или ожогом. Локализация этих ощущений зависит от того, какие участки нервных волокон пострадали больше всего. Чаще всего это голень или стопа, но это может быть область бедра или тазобедренного сустава. При длительном сдавливании нервного волокна могут ослабевать или исчезать сухожильные рефлексы (чаще всего рефлекс ахиллова сухожилия), может появиться слабость в стопе.
Все эти разнообразные клинические проявления у каждого пациента выражены на разных уровнях. У некоторых возникает боль в ягодицах, у других – перемежающаяся хромота, у третьих – онемение голени или бедра. Правильно поставленный диагноз в любом случае станет залогом эффективного лечения.
На основании клинических проявлений врач предполагает, что у пациента синдром грушевидной мышцы. При прощупывании точки выхода нерва определяется болезненность. Больному больно поворачивать ногу внутрь. Рефлекс ахиллова, сила стопы может быть снижена.
Дополнительные методы исследования помогают выявить вторичные причины заболевания. Это МРТ или КТ поясничного отдела позвоночника, рентген тазобедренных суставов, УЗИ органов малого таза.
Лечение препаратами
Лечебное воздействие на синдром грушевидной мышцы преследует несколько целей:
- снимают мышечный спазм;
- улучшить нарушенный обмен веществ в нервном волокне;
- уменьшить боль;
- восстановить кровообращение в конечности и самом нервном стволе.
В соответствии с этим используются различные группы препаратов.
| Действие | Наркотики |
| Они обладают обезболивающим и противовоспалительным действием. | НПВП (нестероидные противовоспалительные препараты): Аэртал, Кетонал, Ксефокам, Мовалис. |
| Они действуют по одному и тому же порочному циклу «спазм-боль», уменьшая мышечное напряжение. | Миорелаксанты – это препараты для снижения мышечного тонуса, среди которых часто используются сирдалуд и мидокалм. |
| Они положительно влияют на обмен веществ в защемленном нервном волокне. | Витамины группы В (мильгамма, нейромультивит), а также актовегин, церебролизин. |
| Восстанавливает передачу нервных импульсов по нервным ветвям. | Нейромидин. |
| Восстанавливает нарушенное кровообращение. | Сосудистые препараты. |
Сама боль вызывает вторичный мышечный спазм. В этом случае образуется замкнутый круг: из-за повышения мышечного тонуса возникает боль, боль вызывает повышение тонуса, а из-за этого вторичного спазма боль все равно усиливается. Обезболивающие разрывают этот порочный круг и тем самым не только избавляют пациента от ненужных страданий, но и помогают снизить патологический мышечный тонус. В связи с этим пациенту всегда требуется адекватное обезболивание. НПВП (нестероидные противовоспалительные препараты) можно давать в форме таблеток, инъекций или суппозиториев. Прием НПВП должен быть курсовым, а не ситуативным.
Сосудистые препараты усиливают кровоток по сосудам бедра и голени, расширяют мелкие сосуды и улучшают кровообращение в капиллярах. Любой нервный ствол окружен своими мелкими сосудами, от которых нервное волокно питается. Восстанавливая нормальный кровоток через них, сосудистые препараты улучшают питание нервов.
Отдельный метод воздействия препарата – лечебная блокада грушевидной мышцы.
В этом случае препарат вводится непосредственно в мышечную ткань, что позволяет расслабить напряженную мышцу. Техника этого блока довольно сложна. Его может выполнить только врач.
Особым видом терапевтического блока является введение ботокса, препарата ботулотоксина, в грушевидную мышцу. Этот токсин способен парализовать мышцы. За счет введения ботокса возможно снижение тонуса грушевидной мышцы на несколько месяцев.
Синдром грушевидной мышцы вызывает много обсуждений среди людей, страдающих от болей в ягодицах и нижней части спины. Многие отмечают, что симптомы часто возникают после длительного сидения или физической нагрузки, что приводит к дискомфорту и ограничению подвижности. Основной причиной синдрома считается спазм грушевидной мышцы, которая может сжимать седалищный нерв, вызывая боль, онемение и слабость в ногах. Люди делятся своим опытом лечения, включая физиотерапию, растяжку и массаж, которые помогают снять напряжение. Некоторые также упоминают о важности правильной осанки и регулярной физической активности для предотвращения обострений. Несмотря на разнообразие мнений, многие согласны, что ранняя диагностика и комплексный подход к лечению играют ключевую роль в улучшении состояния.

Массаж и лечебная физкультура
Самыми популярными методами немедикаментозного лечения являются физиотерапия, массаж и физиотерапия. Лечебная физкультура играет важную роль в лечении мышечных синдромов. За счет лечебной физкультуры растягивается грушевидная мышца, снимается ее спазм. Упражнения могут быть статическими (поддержание определенной позы) или динамическими (повторение однотипных движений). Единственное условие успеха физиотерапии – настойчивость и последовательность. Вам нужно заниматься не менее пяти раз в неделю по 30-40 минут.
Массажная терапия также эффективна при лечении синдрома грушевидной мышцы. Массаж помогает улучшить кровообращение в ноге и снять мышечные спазмы. Можно использовать классический или точечный массаж. Классический сегментарный массаж поможет расслабить напряженные мышцы ягодиц, нормализовать тонус в мышцах-антагонистах. Точечный массаж позволяет воздействовать непосредственно на механизм развития синдрома.
Массаж можно доверить специалисту или, при отсутствии такой возможности, сделать самому. Помогает массаж ягодиц теннисным мячом (нужно сесть на мяч и кататься по нему). Кроме того, любой желающий может выполнить аппаратный массаж ягодиц и ног. Для этого в аптечной сети имеется множество устройств и устройств. Следует помнить, что любой массаж стоп при варикозном расширении вен противопоказан. У массажа также есть терапевтические противопоказания, поэтому перед массажем необходима консультация врача.
Физиотерапия может уменьшить боль и мышечное напряжение. Для их реализации также можно использовать домашние физиологические приборы, которые широко представлены в аптеках.
Другие немедикаментозные методы
Другие методы лечения синдрома грушевидной мышцы включают мануальную терапию, иглоукалывание и кинезиотейпирование. Мануальная терапия позволяет нормализовать мышечный тонус с помощью специальных методик. Иглоукалывание влияет на нервные окончания. Одновременно снимается боль и мышечное напряжение.
Кинезиотейпирование – интересный и относительно новый метод лечения синдрома грушевидной мышцы. Он заключается в прикреплении к коже дышащих лент – тейпов. Ленты расположены по определенным векторам. Кинезиотейпирование оказывает разностороннее воздействие на ткани организма: нормализует мышечный тонус, снимает боль и отеки, нормализует кровообращение и лимфоток. Кинезиотейпирование безопасно и не имеет побочных эффектов. Для проведения кинезиотейпирования врач должен пройти специальную подготовку. Кинезиотейпирование, которое до недавнего времени использовалось только в спортивной медицине, теперь вышло за ее пределы и стало широко рекомендованным.
Редкое заболевание, вызывающее синдром грушевидной мышцы, – рабдомиома. Рабдомиома – доброкачественная опухоль мышечной ткани. Обычно он развивается постепенно и не беспокоит пациента. Большая рабдомиома может вызвать сдавление нервов и кровеносных сосудов, а также мышечную слабость. Если диагностирована рабдомиома, пациенту требуется операция.
Разнообразие проявлений синдрома грушевидной мышцы может затруднить диагностику. В то же время при правильном диагнозе есть широкие возможности для лечения этого заболевания.
Вопрос-ответ
Почему возникает синдром грушевидной мышцы?
Повреждения грушевидной мышцы могут возникнуть в результате травм, например, при неудачном падении, ушибах или перенапряжении во время спортивных занятий. Остеоартрит тазобедренного сустава. Неправильная посадка при ходьбе или беге.
Что нельзя делать при синдроме грушевидной мышцы?
Избегать чрезмерных физических нагрузок Грушевидная мышца особенно реагирует на спуски и подъемы, быстрые повороты, резкую смену скорости. Надо помнить о необходимости разминки и заминки, особенно после силовой тренировки – важно растягивать напряженные группы мышц после тренировки.
Какой врач лечит воспаление грушевидной мышцы?
Какой врач лечит синдром грушевидной мышцы: При симптомах синдрома грушевидной мышцы следует сначала обратиться к врачу неврологу.
Какая мазь при синдроме грушевидной мышцы?
Дипроспан, Новокаин, Лидокаин, Дексаметазон.
Советы
СОВЕТ №1
Регулярно выполняйте растяжку и укрепляющие упражнения для ягодичных мышц. Это поможет снизить напряжение в грушевидной мышце и предотвратить развитие синдрома. Упражнения, такие как растяжка ягодиц и подъемы таза, могут быть особенно полезны.
СОВЕТ №2
Обратите внимание на свою осанку и технику выполнения физических упражнений. Неправильная осанка или чрезмерная нагрузка на нижнюю часть спины могут способствовать возникновению синдрома грушевидной мышцы. Убедитесь, что вы используете правильные техники при тренировках и повседневной активности.
СОВЕТ №3
Если вы проводите много времени сидя, делайте перерывы для разминки. Каждые 30-60 минут вставайте и выполняйте легкие упражнения или растяжку, чтобы избежать зажатия грушевидной мышцы и улучшить кровообращение в области таза.
СОВЕТ №4
При появлении болей в области ягодиц или бедра не игнорируйте симптомы. Обратитесь к врачу или физиотерапевту для диагностики и получения рекомендаций по лечению. Раннее вмешательство может предотвратить развитие более серьезных проблем.